IBS czyli zespół jelita drażliwego
W medycynie istnieje grupa chorób określanych jako idiopatyczne, co oznacza, że ich dokładna przyczyna pozostaje nieznana. Pomimo licznych badań, lekarze nie są w stanie jednoznacznie wskazać, co je wywołuje. Jednym z takich schorzeń o charakterze idiopatycznym jest zespół jelita nadwrażliwego (IBS, ang. Irritable Bowel Syndrome), znany również jako zespół jelita drażliwego. IBS to przewlekła, czynnościowa (czyli wynikająca z nieprawidłowego funkcjonowania narządów, a nie ich strukturalnych uszkodzeń) choroba przewodu pokarmowego. Mimo że dotyka ona około 25% populacji, jej przyczyny nadal nie są w pełni zrozumiałe. Zespół jelita nadwrażliwego (IBS) charakteryzuje się uporczywym dyskomfortem, bólem brzucha oraz zaburzeniami rytmu wypróżnień, takimi jak biegunki, zaparcia lub ich naprzemienne występowanie. Na chorobę szczególnie podatne są młode kobiety, które chorują 2 – 3 razy częściej niż mężczyźni.
Autorzy: mgr inż. Klaudia Buczek, mgr farm. Michał Miśta
Spis treści:
- Zespół Jelita Drażliwego (IBS) – Co Musisz Wiedzieć?
- Jakie są przyczyny IBS?
- Najczęstsze objawy zespołu jelita drażliwego (IBS)
- Rozpoznanie IBS – Kryteria Rzymskie IV
- Podtypy Zespołu Jelita Drażliwego (IBS)
- Jak leczy się jelito drażliwe?
- Dieta eliminacyjna low FODMAP
- Przykładowy jadłospis uwzględniający produkty z małą zawartością FODMAP
- Suplementacja w IBS
- Choroby współistniejące z IBS
- Podsumowanie
- Bibliografia
1. Zespół Jelita Drażliwego (IBS) – Co Musisz Wiedzieć?
Zespół jelita nadwrażliwego (IBS, ang. Irritable Bowel Syndrome) jest jednym z najczęściej diagnozowanych schorzeń układu pokarmowego na świecie. Szacuje się, że dotyka od 7 do 15% globalnej populacji, co czyni go istotnym problemem zdrowotnym zarówno dla pacjentów, jak i dla systemów opieki medycznej. I chociaż IBS nie jest związane z poważnymi uszkodzeniami jelit ani zwiększonym ryzykiem rozwoju nowotworów, jego objawy mogą znacząco obniżyć jakość życia. Osoby cierpiące na tę chorobę jelita często borykają się z trudnościami w codziennym funkcjonowaniu, w tym z obniżonym nastrojem, niepokojem, a nawet depresją wynikającą z uciążliwości symptomów oraz zaburzeniami psychicznymi związanymi z IBS.
Mimo że IBS jest schorzeniem o podłożu czynnościowym, a nie organicznym, jego wpływ na codzienne życie pacjentów może być ogromny. Dlatego tak ważne jest wczesne rozpoznanie objawów i podjęcie odpowiednich działań terapeutycznych. Właściwe leczenie jelita drażliwego, w tym zastosowanie diety low FODMAP, może nie tylko zmniejszyć nasilenie objawów, ale również poprawić ogólny stan zdrowia i komfort życia pacjentów.
Protokół low FODMAP często stosowany w diecie IBS, jest szczególnie polecany, gdyż pomaga w łagodzeniu objawów poprzez eliminację produktów, które mogą zaostrzać dolegliwości. Istotną rolę w IBS odgrywają również zaburzenia wchłaniania oraz zaburzenia mikrobioty jelitowej, dlatego dieta spersonalizowana, uwzględniająca indywidualne nietolerancje i preferencje pacjenta, może przynieść znaczne korzyści.
2. Jakie są przyczyny IBS?
IBS to skomplikowane schorzenie, którego przyczyny nie są do końca poznane, ale wiadomo, że na jego rozwój wpływa wiele czynników i mechanizmów patofizjologicznych. Jednym z kluczowych mechanizmów jest zaburzenie motoryki przewodu pokarmowego. U osób z IBS jelita mogą wykazywać nieprawidłową ruchliwość, co prowadzi do bólu brzucha, biegunek lub zaparć. U niektórych pacjentów jelita reagują zbyt intensywnie na normalne bodźce, co powoduje nadmierne skurcze mięśni jelit.
Zaburzenia percepcji bodźców to kolejny ważny czynnik. U osób z IBS może występować nadwrażliwość na rozciąganie jelit, co sprawia, że odczuwają oni dyskomfort lub ból przy normalnych procesach trawiennych, które nie powodowałyby tych odczuć u zdrowych osób.
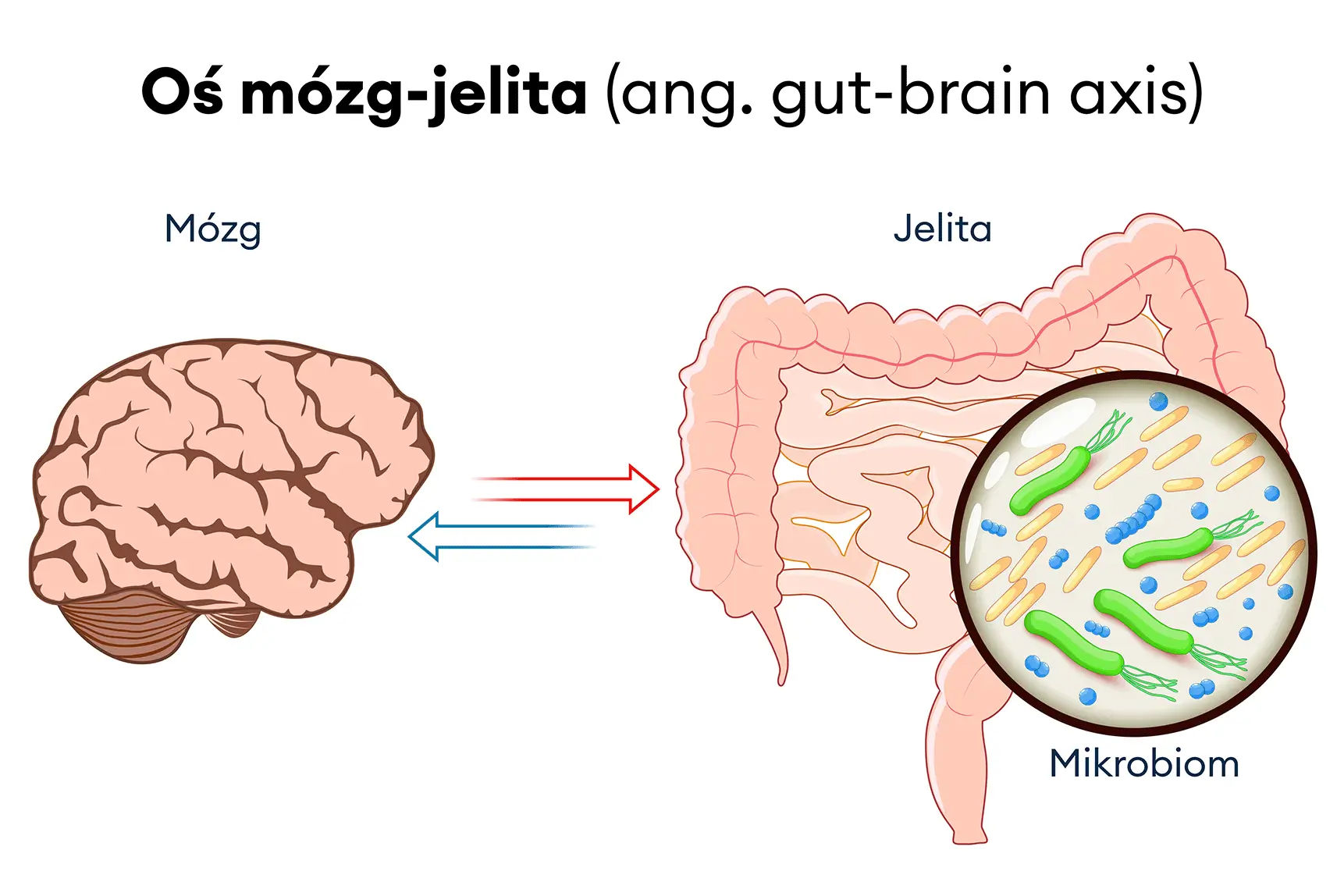
Zaburzenia hormonalne i neuropsychologiczne odgrywają istotną rolę w wystąpieniu zespołu jelita drażliwego. Hormony stresu, takie jak kortyzol, mogą wpływać na funkcjonowanie jelit, podobnie jak zmiany w równowadze neuroprzekaźników w mózgu, które są odpowiedzialne za regulację pracy przewodu pokarmowego. Te zaburzenia są ściśle związane z osią jelitowo-mózgową, która odgrywa kluczową rolę w regulacji interakcji między jelitami a układem nerwowym.
Zaburzenia mikrobiomu jelitowego, czyli zmiany w naturalnej równowadze bakterii w jelitach, mogą przyczyniać się do wystąpienia zespołu jelita drażliwego. Przerost bakteryjny jelita cienkiego (SIBO, ang. Small Intestinal Bacterial Overgrowth), w którym w jelicie cienkim rozwija się nadmierna ilość bakterii, może wpływać na trawienie i powodować objawy IBS, takie jak wzdęcia, bóle brzucha i zaburzenia rytmu wypróżnień.
Niedobory pokarmowe, w szczególności niedobór błonnika w diecie, są również związane z IBS. Błonnik odgrywa kluczową rolę w prawidłowym funkcjonowaniu jelit, a jego niedobór może prowadzić do zaburzeń trawienia i nasilania objawów IBS.
Wreszcie, przebyte zakażenia jelitowe mogą prowadzić do zapalenia jelita i rozwoju tzw. IBS poinfekcyjnego. U niektórych osób IBS rozwija się po infekcjach żołądkowo-jelitowych, które mogą powodować trwałe zmiany w funkcjonowaniu jelit, prowadząc do chronicznych objawów.
Jak widać zespół jelita drażliwego (IBS) jest chorobą o złożonym pochodzeniu, w której występuje wiele czynników i mechanizmów wpływających na jego rozwój. Zaburzenia motoryki jelit, hormonalne, neuropsychologiczne, zaburzenia osi jelitowo-mózgowej oraz zaburzenia mikrobiomu i niedobory pokarmowe, takie jak niedobór błonnika, mogą przyczyniać się do wystąpienia i nasilenia objawów IBS. Wczesne rozpoznanie i zrozumienie tych mechanizmów jest kluczowe dla skutecznego zarządzania tą chorobą.
Zdjęcie 1. Oś mózgowo-jelitowa (ang. gut-brain axis) to skomplikowany system dwukierunkowej komunikacji między mózgiem a przewodem pokarmowym. Wpływa ona na funkcjonowanie zarówno układu trawiennego, jak i ośrodkowego układu nerwowego, odgrywając kluczową rolę w regulacji procesów trawienia, nastroju, a także w odpowiedzi na stres. Zaburzenia w osi mózgowo-jelitowej mogą przyczyniać się do rozwoju schorzeń takich jak zespół jelita drażliwego (IBS), gdzie nieprawidłowa komunikacja między jelitami a mózgiem prowadzi do nasilenia objawów. Zrozumienie tej złożonej interakcji jest kluczowe dla holistycznego podejścia do leczenia IBS
3. Najczęstsze objawy Zespołu Jelita Drażliwego (IBS)
Zespół jelita drażliwego (IBS) jest schorzeniem przewlekłym, które wpływa na funkcjonowanie przewodu pokarmowego, prowadząc do szeregu uciążliwych objawów. Objawy IBS są zróżnicowane i mogą obejmować zarówno dolegliwości fizyczne, jak i zaburzenia psychosomatyczne. Najbardziej charakterystyczne objawy zespołu jelita drażliwego to:
- Ból brzucha i dyskomfort: Jest to najbardziej typowy objaw IBS, który często nasila się po posiłkach i zmniejsza po wypróżnieniu. Ból może być odczuwany jako skurcze, kłucie lub uczucie pełności w brzuchu.
- Zaburzenia rytmu wypróżnień: IBS powoduje znaczące zaburzenia trawienia, które mogą przejawiać się jako przewlekłe zaparcia, biegunki lub ich naprzemienne występowanie. U niektórych pacjentów występuje przewaga zaparć (IBS-C), u innych biegunek (IBS-D), a jeszcze u innych objawy te występują naprzemiennie (IBS-M).
- Wzdęcia i gazy: wzdęcia brzucha i nadmierne gazy są częstymi objawami IBS, które mogą nasilać się w ciągu dnia, szczególnie po spożyciu posiłków bogatych w węglowodany fermentujące (FODMAPs).
- Niepełne wypróżnienia: Pacjenci często odczuwają, że ich jelita nie opróżniają się całkowicie, co prowadzi do dodatkowego dyskomfortu i potrzeby częstszych wizyt w toalecie.
- Zmiany w konsystencji stolca: Stolec może być zarówno twardy i grudkowaty, jak i luźny lub wodnisty, co odzwierciedla zmienność objawów IBS.
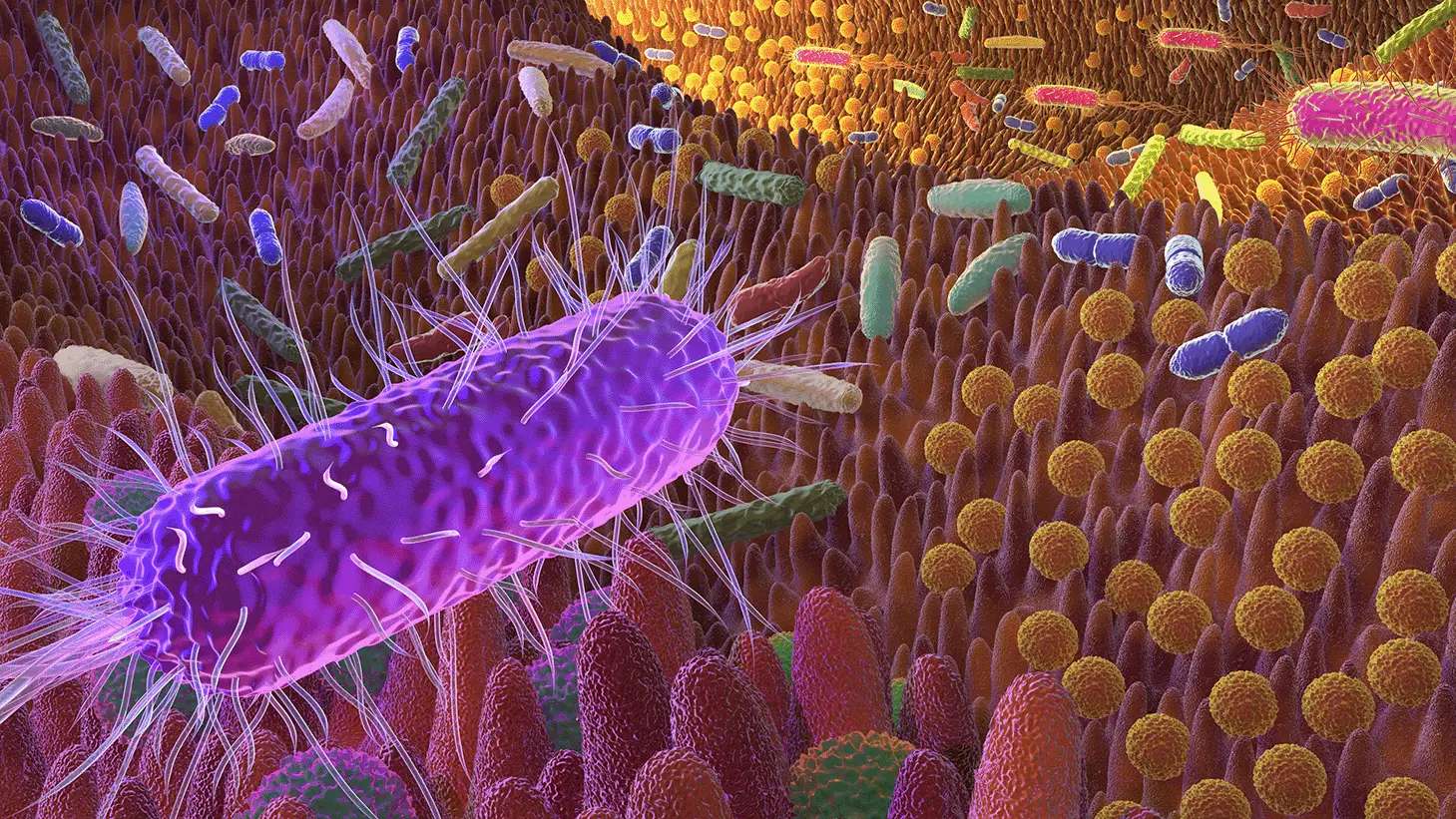
Mikrobiom jelitowy odgrywa kluczową rolę w rozwoju i manifestacji IBS. Badania sugerują, że dysbioza, czyli zaburzenie równowagi bakterii jelitowych, może być jednym z czynników przyczyniających się do nasilenia objawów IBS. Oprócz tego, na objawy IBS wpływają zaburzenia psychosomatyczne, takie jak stres, lęk czy depresja, które mogą nasilać objawy choroby.
Zrozumienie objawów IBS jest kluczowe dla właściwego zarządzania chorobą. Dzięki temu pacjenci mogą skuteczniej kontrolować swoje dolegliwości, wprowadzając odpowiednie zmiany w diecie IBS, stylu życia oraz podejmując działania mające na celu poprawę równowagi psychicznej.
Zdjęcie 2. Mikrobiota jelitowa składa się z około 10^14 mikrobiologicznych rezydentów ludzkiego ciała, co znacznie przewyższa liczbę komórek gospodarza! Z tego powodu liczba genów mikrobioty jest co najmniej 100-krotnie większa od liczby genów ludzkich, tworząc unikalny ekosystem kluczowy dla zdrowia i równowagi organizmu. Skupiska flory bakteryjnej w jelitach są wyjątkowe dla każdego człowieka, a ich równowaga jest niezbędna dla zdrowia, ale łatwo ulega zaburzeniom podczas choroby, Może mieć to szczególne znaczenie w przypadku zespołu jelita drażliwego (IBS). Warto pamiętać, że mikrobiota (zbiór mikroorganizmów) różni się od mikrobiomu (ich genom), a dieta spersonalizowana może wspierać tę delikatną równowagę, pomagając w łagodzeniu objawów IBS.
4. Rozpoznanie IBS – Kryteria Rzymskie IV
Rozpoznanie zespołu jelita drażliwego (IBS) opiera się na tzw. Kryteriach Rzymskich. Nazwa ta pochodzi od miejsca, gdzie w 1988 roku odbyła się pierwsza międzynarodowa konferencja dotycząca zaburzeń czynnościowych przewodu pokarmowego – Rzymu. Podczas tej konferencji specjaliści z całego świata opracowali pierwsze wytyczne, które stały się podstawą do rozwoju kolejnych edycji kryteriów, takich jak I, II i III. Obecnie obowiązujące Kryteria Rzymskie IV stanowią zestaw międzynarodowych wytycznych umożliwiających diagnozowanie zaburzeń czynnościowych przewodu pokarmowego.
Zgodnie z nimi, IBS rozpoznaje się na podstawie występowania bólu brzucha przez co najmniej jeden dzień w tygodniu, przez ostatnie trzy miesiące, który związany jest z co najmniej dwoma z następujących czynników:
- Ból związany z defekacją: Ból lub dyskomfort w brzuchu pojawia się w związku z wypróżnianiem.
- Zmiana częstotliwości wypróżnień: Występuje istotna zmiana w częstotliwości wypróżnień, objawiająca się biegunką lub zaparciami.
- Zmiana konsystencji stolca: Zmiana kształtu lub konsystencji stolca, która może obejmować zarówno twarde i grudkowate stolce, jak i luźne oraz wodniste.
Warto podkreślić, że diagnoza IBS powinna być stawiana wyłącznie przez lekarza, który może wykluczyć inne możliwe przyczyny objawów, takie jak choroby zapalne jelit, celiakia czy nowotwory przewodu pokarmowego. Lekarz może również zlecić dodatkowe badania, takie jak badania krwi, testy na nietolerancje pokarmowe czy kolonoskopię, aby upewnić się, że objawy pacjenta rzeczywiście spełniają kryteria IBS.
IBS jest schorzeniem, które wymaga holistycznego podejścia, a diagnoza oparta na Kryteriach Rzymskich IV jest pierwszym krokiem do opracowania skutecznego planu leczenia. Terapia często obejmuje zmiany w diecie, farmakoterapię, a także interwencje psychologiczne, aby skutecznie zarządzać objawami i poprawić jakość życia pacjenta. Warto pamiętać, że diagnoza IBS opiera się na wykluczeniu innych potencjalnie przyczynowych stanów, takich jak zapalenie jelita, dlatego konsultacja z lekarzem jest niezbędna.
5. Podtypy Zespołu Jelita Drażliwego (IBS)
W zależności od dominujących objawów, IBS dzieli się na cztery główne podtypy: IBS-C, IBS-D, IBS-M, oraz IBS-U. Każdy z tych podtypów charakteryzuje się innym wzorcem symptomów, co ma istotne znaczenie w diagnostyce i leczeniu pacjentów.
IBS-C (IBS with Constipation)
IBS-C, czyli zespół jelita drażliwego z przewagą zaparć (IBS with Constipation), jest podtypem, w którym dominują twarde lub grudkowate stolce. Osoby z IBS-C doświadczają zaparć, które mogą być bolesne i powodować uczucie niepełnego wypróżnienia. Oprócz problemów z wypróżnianiem, pacjenci często zgłaszają ból brzucha, wzdęcia oraz dyskomfort, co może znacznie obniżyć jakość życia. Zrozumienie mechanizmów stojących za IBS-C jest kluczowe dla wdrożenia skutecznych interwencji dietetycznych, które mogą pomóc w regulacji rytmu wypróżnień i złagodzeniu objawów.
IBS-D (IBS with Diarrhea)
W przypadku IBS-D, czyli zespołu jelita drażliwego z przewagą biegunki (IBS with Diarrhea), głównym problemem są częste, luźne lub wodniste stolce. Osoby z tym podtypem często muszą nagle i pilnie udać się do toalety, co może być szczególnie uciążliwe w codziennym życiu. IBS-D może być związane z nadmierną aktywnością motoryczną jelit oraz nieprawidłową reakcją na stres. Leczenie tego podtypu wymaga zrozumienia czynników wyzwalających i zastosowania odpowiedniej diety, która może pomóc w złagodzeniu objawów biegunki.
IBS-M (Mixed IBS)
IBS-M, czyli zespół jelita drażliwego w postaci mieszanej (Mixed IBS), charakteryzuje się naprzemiennymi okresami zaparć i biegunki. Pacjenci z tym podtypem mogą doświadczyć zarówno twardych, jak i luźnych stolców w krótkim odstępie czasu. Ta zmienność objawów może być wyjątkowo frustrująca i trudna do zarządzania. W IBS-M ważne jest monitorowanie diety i stylu życia, aby zidentyfikować wzorce i potencjalne wyzwalacze, które mogą nasilać objawy.
IBS-U (Unclassified IBS)
IBS-U to podtyp zespołu jelita drażliwego (Unclassified IBS), w którym objawy nie pasują jednoznacznie do żadnej z powyższych kategorii. Osoby z IBS-U mogą doświadczać zmiennych i niespecyficznych objawów, które nie są na tyle wyraźne, aby zakwalifikować je do podtypów IBS-C, IBS-D czy IBS-M. Ten podtyp może być trudny do diagnozy i leczenia, ponieważ wymaga indywidualnego podejścia do każdego pacjenta.
6. Jak leczy się jelito drażliwe?
Leczenie IBS wymaga złożonego podejścia i często opiera się na współpracy kilku specjalistów, takich jak dietetyk, gastroenterolog oraz, w niektórych przypadkach, psycholog lub psychiatra. Kluczowe jest indywidualne podejście do pacjenta, ponieważ objawy IBS mogą różnić się w zależności od osoby.
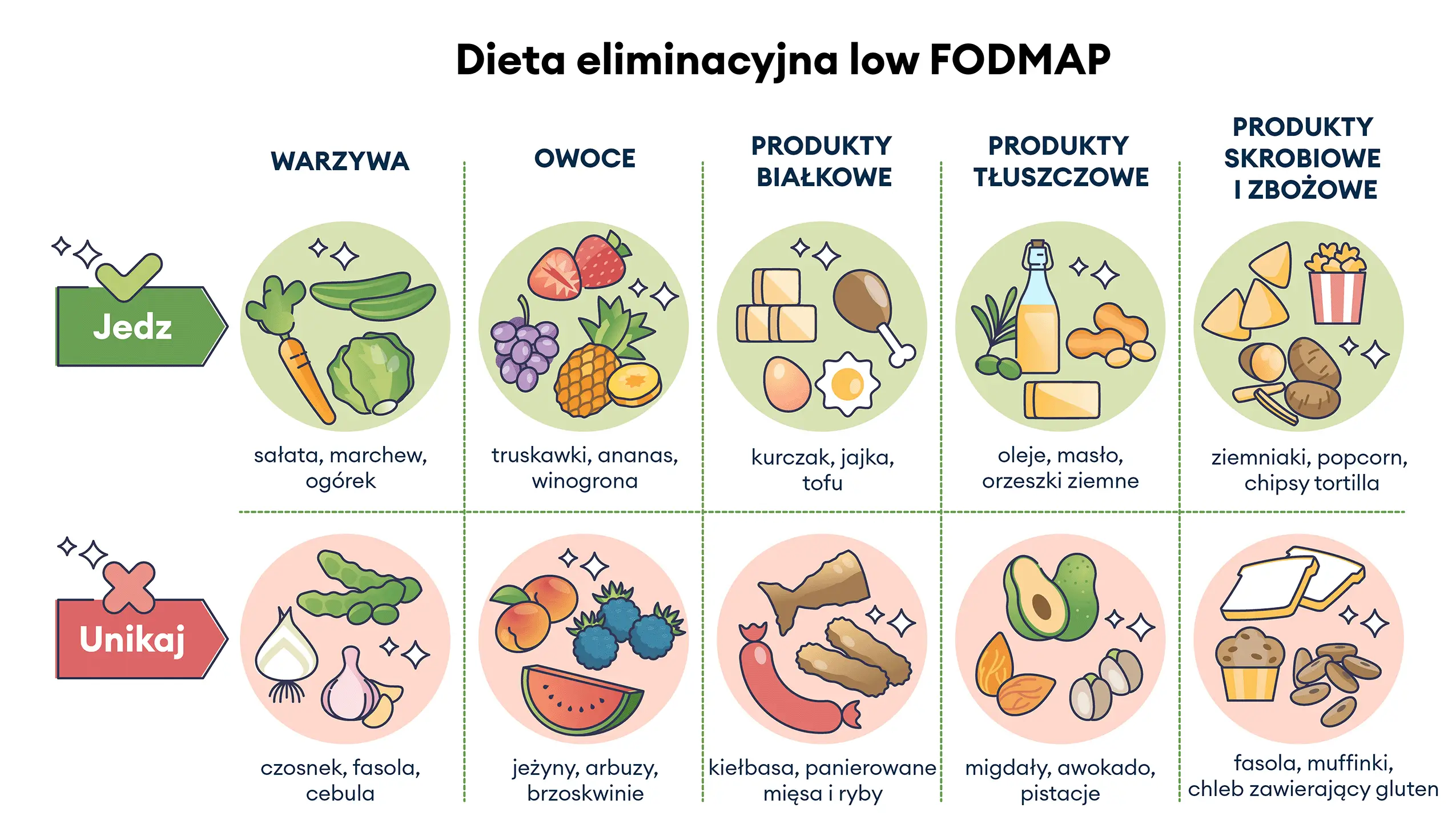
- Dieta: Podstawą leczenia IBS jest dietoterapia. W wielu przypadkach zaleca się okresowe stosowanie diety LOW FODMAP, która może pomóc w łagodzeniu objawów. Zastosowanie diety low FODMAP polega na eliminacji fermentujących oligosacharydów, disacharydów, monosacharydów i polioli. Produkty low FODMAP, takie jak ryż, marchew, ogórek czy mięso, są dobrze tolerowane, podczas gdy produkty bogate w FODMAP, takie jak cebula, czosnek, pszenica czy produkty mleczne, mogą nasilać objawy.
- Suplementacja: Suplementacja jest istotnym elementem leczenia, ale powinna być dostosowana do indywidualnych potrzeb. Przydatne preparaty to probiotyki, maślan sodu oraz ziołowe preparaty łagodzące, takie jak Iberogast. Probiotyki wspierają zdrową mikroflorę jelitową, co może pomóc w łagodzeniu objawów IBS.
- Farmakoterapia: W leczeniu IBS często stosuje się leki rozkurczowe, które pomagają w łagodzeniu bólu i skurczów jelit. W przypadkach, gdy objawy są związane ze stresem lub depresją, lekarz może zalecić leki przeciwdepresyjne, które mogą poprawić stan psychiczny i złagodzić objawy.
- Wsparcie psychologiczne: IBS ma silny związek z psychiką. Stres, lęk i depresja mogą nasilać objawy. Terapia poznawczo-behawioralna (CBT) może pomóc w radzeniu sobie z emocjami i stresem, co poprawia jakość życia pacjenta. Zaburzenia lękowe związane z IBS mogą obejmować obawy o jedzenie i sytuacje społeczne. Zaburzenia psychosomatyczne mogą objawiać się poprzez symptomy jelitowe. Zaburzenia odżywiania, takie jak unikanie jedzenia, oraz zaburzenia depresyjne związane z IBS mogą wpływać na samopoczucie i funkcjonowanie jelit. Zaburzenia snu związane z IBS mogą obejmować trudności z zasypianiem. Techniki relaksacyjne, takie jak medytacja i ćwiczenia oddechowe, mogą pomóc w redukcji stresu i poprawie jakości snu.
7. Dieta eliminacyjna low FODMAP
Dieta Low FODMAP to szczególnie polecane podejście żywieniowe w leczeniu zespołu jelita drażliwego (IBS). Bazująca na niej dietoterapia polega na ograniczeniu spożycia łatwo fermentujących oligo-, di-, monosacharydów oraz polioli, które stanowią grupy FODMAP. Protokół low FODMAP jest kluczowym elementem w przestrzeganiu diety, który pomaga zidentyfikować produkty wywołujące objawy i dostosować dietę do indywidualnych potrzeb pacjenta. Prowadzenie dzienniczka żywieniowego podczas stosowania diety low FODMAP jest zalecane, aby dokładnie monitorować reakcje organizmu na różne grupy FODMAP i lepiej kontrolować leczenie jelita drażliwego.
Dlaczego produkty zawierające FODMAP szkodzą pacjentom z IBS?
Dieta bogata w FODMAPs (fermentujące oligo-, di-, mono-sacharydy i poliole) może nasilać objawy zespołu jelita drażliwego (IBS) ze względu na specyficzne właściwości tych związków. FODMAPs to węglowodany, które są trudniej trawione i wchłaniane. Wysokie spożycie produktów bogatych w fodmap może prowadzić do dolegliwości takich jak wzdęcia, bóle brzucha i biegunki u osób z nadwrażliwością trzewną. Poniżej dowiesz się, jak poszczególne grupy FODMAPs przyczyniają się do powstawania problemów trawiennych.
Fruktoza, będąca monosacharydem i jednym z najmniejszych związków w grupie FODMAPs, odgrywa kluczową rolę w wywoływaniu objawów IBS, szczególnie gdy jest spożywana w nadmiarze w stosunku do glukozy. Fruktoza ma silne działanie osmotyczne, co oznacza, że przyciąga wodę do światła jelita. To może prowadzić do rozciągania ścian jelit, zwiększenia ciśnienia, a w konsekwencji do wzdęć, bólu brzucha i biegunki. Choć fruktoza jest zazwyczaj wchłaniana w jelicie cienkim, u 30-40% populacji proces ten może być zaburzony, zwłaszcza gdy fruktoza przeważa nad glukozą. Produkty takie jak miód, jabłka, gruszki, arbuzy oraz mango zawierają więcej fruktozy niż glukozy, co może nasilać objawy IBS.
Laktoza to disacharyd występujący w produktach mlecznych, który musi zostać rozłożony na glukozę i galaktozę przez enzym laktazę, aby mógł być prawidłowo strawiony. U osób z niedoborem lub brakiem laktazy laktoza nie jest trawiona i przedostaje się do jelita grubego w niezmienionej postaci. Niestrawiona laktoza przyciąga wodę do światła jelita, co może prowadzić do biegunki, a także ulega fermentacji przez bakterie jelitowe, co powoduje powstawanie gazów, wzdęcia i ból brzucha. Mleko i produkty mleczne takie jak np. jogurty, lody na bazie mleka są źródłami laktozy i mogą nasilać objawy IBS, dlatego często zaleca się ich ograniczenie lub sięganie po produkty bez laktozy.
Poliole, takie jak sorbitol i mannitol, to cukry, które są niekompletnie trawione w jelicie cienkim u większości osób. Poliole, ze względu na swoje małe cząsteczki, przyciągają wodę do światła jelita, co może prowadzić do biegunki. Ponadto poliole, które nie zostaną wchłonięte, mogą ulegać fermentacji przez bakterie jelitowe, co skutkuje nagromadzeniem gazów, wzdęciami i bólem brzucha. Produkty takie jak kalafior, jabłka, gruszki oraz grzyby zawierają poliole i mogą nasilać objawy zespołu jelita drażliwego.
Oligosacharydy, w tym fruktany i galaktooligosacharydy, to węglowodany o dłuższych łańcuchach, które nie są trawione przez ludzi z powodu braku odpowiednich enzymów. W efekcie oligosacharydy przechodzą przez jelito cienkie w niezmienionej formie i docierają do jelita grubego, gdzie podlegają fermentacji przez bakterie jelitowe. Choć te cukry są korzystne dla zdrowia jelit, ponieważ stanowią pożywkę dla pożytecznych bakterii, u osób z IBS mogą wywoływać objawy, szczególnie jeżeli są spożywane w większej ilości. Gazy powstające podczas fermentacji oligosacharydów mogą prowadzić do wzdęć, bólu brzucha i zaburzenia motoryki przewodu pokarmowego. Oligosacharydy występują w produktach takich jak pszenica, żyto, cebula, czosnek oraz rośliny strączkowe, które wymagają ograniczenia w diecie osób z zespołem jelita nadwrażliwego (IBS).
Produkty zawierające FODMAPs mogą więc nasilać objawy IBS ze względu na ich zdolność do przyciągania wody do jelit i fermentacji przez bakterie jelitowe. Zastosowanie diety IBS jest kluczowe dla zarządzania objawami jelita drażliwego i poprawy jakości życia pacjentów.
Zdjęcie 3. Dieta Low FODMAP, zalecana w zarządzaniu objawami IBS, polega na wybieraniu produktów o niskiej zawartości FODMAP, takich jak sałata, marchew, ogórek, owoce o niskiej zawartości cukrów fermentujących, oraz zdrowe źródła białka i tłuszczów. Należy unikać produktów wysokich w FODMAP, w tym czosnku, cebuli, fasoli, niektórych owoców jak arbuz czy brzoskwinia, oraz przetworzonych mięs i produktów zawierających gluten. Stosowanie diety Low FODMAP w IBS pomaga w redukcji wzdęć, bólu brzucha i innych dolegliwości, poprawiając komfort życia.
Jak stosować dietę low FODMAP?
Zastosowanie diety low FODMAP w zarządzaniu objawami zespołu jelita drażliwego (IBS) sprowadza się do stopniowego eliminowania pokarmów bogatych w fermentujące węglowodany, które mogą nasilać objawy. Ta typowa dieta eliminacyjna, podzielona na trzy etapy, pomaga złagodzić dolegliwości, zidentyfikować problematyczne grupy produktów i ustalić optymalny plan żywieniowy. Jest to istotny element w leczeniu jelita drażliwego (IBS) który może znacząco poprawić jakość życia pacjentów. Warto pamiętać, że protokół Low FODMAP nie jest sposobem żywienia do stosowania przez całe życie i powinnien być stosowany pod kontrolą dietetyka!
Etap 1: Eliminacja produktów bogatych w FODMAP
W pierwszym etapie diety low FODMAP wprowadza się eliminację produktów bogatych w FODMAP, co pomaga złagodzić objawy poprzez ograniczenie spożycia składników, których trawienie i wchłanianie jest utrudnione i które ulegają fermentacji w jelitach, nasilając dolegliwości u osób z nadwrażliwością trzewną. Etap restrykcyjnej diety eliminacyjnej powinien trwać od 2 do 6 tygodni. W przypadku dzieci, osób z innymi restrykcjami żywieniowymi lub chorobami współistniejącymi, u których istnieje ryzyko niedoborów pokarmowych, warto rozważyć mniej restrykcyjne podejście i ograniczyć wyłącznie wybrane produkty o wysokiej zawartości FODMAP.
Etap 2: Ponowne wprowadzenie FODMAP (tzw. reintrodukcja)
W drugim etapie diety low FODMAP pacjent stopniowo wprowadza do diety pojedyncze produkty z każdej grupy FODMAP zaczynając od małych ilości i stopniowo je zwiększając. Ten etap ma na celu ustalenie, które produkty są dobrze tolerowane, a które wywołują objawy IBS. Pacjenci obserwują swoje reakcje nie tylko na konkretne produkty, ale także na ich ilości, co umożliwia dokładne określenie indywidualnej tolerancji. Prowadzenie dzienniczka żywieniowego w tej fazie jest kluczowe, aby skutecznie śledzić reakcje organizmu na spożywane produkty oraz ich porcje. Etap reintrodukcji zazwyczaj trwa od 6 do 8 tygodni.
Etap 3: Personalizacja diety z ograniczeniem FODMAP
Ostatni etap diety Low FODMAP polega na wdrożeniu indywidualnej, zróżnicowanej diety opartej na produktach, które są dobrze tolerowane. Personalizowanie diety, aby pasowała do Twoich unikalnych potrzeb, jest kluczowe dla długotrwałego kontrolowania objawów IBS. W tej fazie ważne jest, aby dieta była nie tylko różnorodna, ale także pełnowartościowa, dostarczając wszystkich niezbędnych składników odżywczych, jednocześnie pomagając uniknąć nawrotów objawów. Dzięki temu możesz skuteczniej zarządzać swoim stanem zdrowia i cieszyć się dobrym samopoczuciem.
Skuteczność diety Low FODMAP
Liczne badania wykazały, że przestrzeganie diety Low FODMAP może być skuteczne w leczeniu IBS, zwłaszcza w redukcji objawów takich jak wzdęcia, bóle brzucha i biegunki. Wdrożenie i przestrzeganie protokołu Low FODMAP powinno zawsze odbywać się pod kontrolą dietetyka, który pomoże przejść przez wszystkie fazy diety Low FODMAP, monitorując reakcje organizmu i dostosowując plan żywieniowy do indywidualnych potrzeb.
Stosowana w dietoterapii IBS dieta Low FODMAP jest potężnym narzędziem, ważne jest jednak, aby stosować ją odpowiedzialnie, z pełną świadomością jej etapów i celów. Prawidłowo wdrożona dieta eliminacyjna może znacznie poprawić komfort życia pacjentów, pomagając im kontrolować objawy IBS i cieszyć się pełnią zdrowia.
8. Przykładowy jadłospis uwzględniający produkty z małą zawartością FODMAP
Zespół jelita drażliwego (IBS) jest schorzeniem, które wymaga szczególnej uwagi przy planowaniu diety. Dieta Low FODMAP jest skutecznym podejściem, które może pomóc w łagodzeniu objawów IBS poprzez ograniczenie spożycia łatwo fermentujących oligo-, di-, monosacharydów i polioli. Oto przykładowy jadłospis na jeden dzień, który uwzględnia produkty o niskiej zawartości FODMAP, idealnie wpisujący się w zasady, jakie nakłada w IBS dieta low FODMAP.
Śniadanie
Omlet ze szpinakiem i serem feta
- 2 jajka
- 2 garści świeżego szpinaku
- 25 g sera feta
- 1 łyżeczka oliwy z oliwek
- 1 łyżka orzechów piniowych
- 2 kromki chleba orkiszowego
Drugie śniadanie
Jogurt bez laktozy z borówkami i pestkami
- 150 g jogurtu naturalnego bez laktozy
- 2 garści świeżych borówek
- 1 łyżka pestek dyni
Obiad
Grillowany filet z kurczaka z ryżem i sałatką
- 150 g filetu z kurczaka (doprawionego solą, pieprzem i ziołami)
- 50 g ryżu basmati
- 1 łyżka oliwy z oliwek
- Świeże zioła (np. natka pietruszka, koperek)
Sałatka ze rukolą, marchewką i ogórkiem
- 2 garści świeżej rukoli
- 1 marchew pokrojona w długie wstążki
- 1/2 ogórka pokrojonego w półplasterki
- 1 łyżka oliwy z oliwek
- Sól, pieprz i sok z cytryny do smaku
Podwieczorek
Pomarańcza z migdałami
- 1/2 pomarańczy (około 120 g)
- 1 łyżka migdałów
Kolacja
Pieczony łosoś z ziemniakami i fasolką szparagową
- 150 g filetu z łososia
- 2 średniej wielkości ziemniaki
- 75 g fasolki szparagowej
- 1 łyżka oliwy z oliwek
- Sok z cytryny i świeże zioła (np. koperek) do smaku
Dzięki przestrzeganiu diety low FODMAP i świadomemu planowaniu posiłków, osoby z IBS mogą skutecznie zarządzać objawami choroby, co czyni pawidłowe zastosowanie diety low FODMAP jednym z kluczowych elementów terapii.
Zdjęcie 4. Sanprobi IBS to popularny probiotyk zawierający szczep Lactiplantibacillus plantarum 299v, który wspiera zdrowie jelit, szczególnie u osób cierpiących na zespół jelita drażliwego (IBS). Działa poprzez modulowanie mikrobioty jelitowej, co pomaga w redukcji objawów takich jak wzdęcia, bóle brzucha i nieregularne wypróżnienia. Stosowanie Sanprobi IBS jest często zalecane jako uzupełnienie stosowanej w IBS diety low FODMAP, co może dodatkowo wspomagać skuteczność leczenia. Lactiplantibacillus plantarum 299v jest jednym z najlepiej przebadanych szczepów probiotycznych na świecie, a jego skuteczność została potwierdzona w licznych badaniach klinicznych.
9. Suplementacja w IBS
W leczeniu zespołu jelita drażliwego (IBS) suplementacja może odgrywać kluczową rolę w łagodzeniu objawów i wspomaganiu zdrowia przewodu pokarmowego. W kontekście IBS szczególną uwagę poświęca się suplementom wspierającym mikrobiom jelitowy, który jest istotnym elementem w utrzymaniu równowagi jelitowej i poprawy funkcjonowania jelit.
Probiotyki i ich rola w IBS
Probiotyki to suplementy zawierające korzystne bakterie, które mogą wspomagać mikrobiom jelitowy, a tym samym łagodzić objawy IBS. Wiele badań wskazuje na skuteczność różnych szczepów probiotyków w poprawie funkcjonowania przewodu pokarmowego w kontekście zespołu jelita drażliwego.
- Bacillus coagulans to szczep probiotyczny, który zdobywa coraz większe uznanie w leczeniu zespołu jelita nadwrażliwego (IBS). Liczne badania wykazały, że leczenie jelita drażliwego skoarzone z suplementacją tym probiotykiem może przyczyniać się do złagodzenia objawów IBS, takich jak bóle brzucha, wzdęcia oraz zaburzenia rytmu wypróżnień, w tym zarówno biegunki, jak i zaparcia. Bacillus coagulans działa poprzez modulowanie mikroflory jelitowej, co sprzyja poprawie równowagi między korzystnymi a patogennymi bakteriami w jelitach, a także wspiera barierę jelitową. Dodatkowo, jego zdolność do przetrwania w kwaśnym środowisku żołądka oraz wysoka stabilność w formie suplementów sprawiają, że jest skuteczny w docieraniu do jelit i wywieraniu pozytywnego wpływu. Regularne stosowanie Bacillus coagulans może znacząco poprawić komfort życia pacjentów z IBS, zmniejszając nasilenie objawów i poprawiając ogólne funkcjonowanie układu pokarmowego.
- Lactiplantibacillus plantarum 299v – ten szczep bakterii jest szczególnie skuteczny w redukcji objawów takich jak wzdęcia i bóle brzucha. Badania pokazują, że regularne stosowanie tego probiotyku może znacząco poprawić jakość życia pacjentów z IBS Wchodzi on w skład popularnego preparatu Sanprobi IBS – probiotyku szczególnie polecanego pacjentom z IBS, ponieważ zawiera kombinację szczepów, które mogą pomagać w regulacji mikrobiomu jelitowego. Regularne stosowanie Sanprobi IBS może przyczynić się do zmniejszenia wzdęć, bólów brzucha i poprawy rytmu wypróżnień.
- Lactobacillus rhamnosus GG: Jest to jeden z najlepiej przebadanych szczepów probiotycznych, który wykazuje korzystne działanie na przewód pokarmowy. Suplementacja tym szczepem może wspomagać odbudowę mikroflory jelitowej, co jest kluczowe w łagodzeniu objawów IBS.
- Bifidobacterium bifidum: Szczep ten jest ceniony za swoje właściwości wspierające zdrowie jelit. Suplementacja Bifidobacterium bifidum może przyczynić się do poprawy trawienia i redukcji objawów często występujących w przypadku zespołu jelita drażliwego takich jak biegunki czy zaparcia.
- Saccharomyces boulardii: To drożdże probiotyczne, które mogą być pomocne w regulacji pracy przewodu pokarmowego, szczególnie w przypadku biegunek związanych z IBS. Suplementacja Saccharomyces boulardii pomaga również w odbudowie naturalnej mikroflory jelitowej po antybiotykoterapii.
Jak dobierać suplementy w IBS?
Dobór suplementów probiotycznych powinien być spersonalizowany, biorąc pod uwagę indywidualne objawy i potrzeby pacjenta. Wprowadzenie odpowiednich suplementów może wspomóc funkcjonowanie jelit, łagodząc objawy IBS i poprawiając ogólną jakość życia. Kluczowe jest, aby suplementację prowadzić pod kontrolą specjalisty, który pomoże dobrać odpowiednie preparaty i monitorować ich efekty.
W przypadku zespołu jelita drażliwego mikrobiom jelitowy odgrywa decydującą rolę w utrzymaniu zdrowia przewodu pokarmowego. Regularne stosowanie probiotyków takich jak Bacillus coagulans, Lactiplantibacillus plantarum 299v (Sanprobi IBS), Lactobacillus rhamnosus GG, Bifidobacterium bifidum oraz Saccharomyces boulardii może wspomóc w redukcji objawów, poprawie komfortu jelitowego i odbudowie naturalnej równowagi jelitowej.
10. Choroby współistniejące z IBS
Zespół jelita drażliwego (IBS) jest schorzeniem, które często współistnieje z innymi zaburzeniami, zarówno psychicznymi, jak i somatycznymi. Te współistniejące choroby mogą nie tylko nasilać objawy IBS, ale także komplikować proces leczenia. Poniżej omawiamy najczęściej spotykane choroby współistniejące z IBS.
Fibromialgia
Fibromialgia jest jedną z najczęściej współwystępujących chorób z IBS. Charakteryzuje się przewlekłym, uogólnionym bólem mięśniowo-szkieletowym oraz nadwrażliwością na dotyk. Obie choroby dzielą podobne mechanizmy patofizjologiczne, takie jak zaburzenia przetwarzania bólu w centralnym układzie nerwowym, co sugeruje, że mogą mieć wspólne podłoże. Pacjenci cierpiący na fibromialgię często zgłaszają również objawy IBS, co wymaga zintegrowanego podejścia terapeutycznego.
Zaburzenia psychiczne związane z IBS
Zaburzenia psychiczne są powszechnie spotykane u osób z IBS. Zaburzenia lękowe oraz zaburzenia depresyjne związane z IBS występują znacznie częściej niż w populacji ogólnej. Lęk i depresja mogą zarówno nasilać objawy IBS, jak i być wynikiem chronicznego bólu oraz dyskomfortu związanego z tą chorobą. Terapia zaburzeń psychicznych, często przy użyciu technik relaksacyjnych oraz psychoterapii, jest kluczowa w kompleksowym leczeniu IBS.
Zaburzenia snu związane z IBS
Zaburzenia snu są kolejnym problemem, który często dotyka pacjentów z IBS. Osoby z IBS często skarżą się na trudności z zasypianiem, częste budzenie się w nocy oraz uczucie niewyspania mimo pozornie długiego snu. Zaburzenia snu mogą nasilać objawy IBS, co prowadzi do błędnego koła, gdzie objawy IBS wpływają na jakość snu, a zły sen pogłębia dolegliwości jelitowe.
Zaburzenia emocjonalne i psychosomatyczne związane z IBS
Zaburzenia emocjonalne, takie jak stres, lęk, czy depresja, mają istotny wpływ na przebieg IBS. Zespół jelita drażliwego jest często klasyfikowany jako zaburzenie psychosomatyczne, gdzie objawy fizyczne są silnie powiązane z emocjonalnym stanem pacjenta. Terapia skupiona na poprawie zdrowia psychicznego, w tym techniki relaksacyjne, może przynieść ulgę w objawach IBS, redukując ich nasilenie.
Zaburzenia odżywiania związane z IBS
Zaburzenia odżywiania, takie jak anoreksja czy bulimia, mogą występować u osób z IBS. Nieprawidłowe nawyki żywieniowe, które często wynikają z prób radzenia sobie z objawami IBS, mogą prowadzić do poważnych problemów zdrowotnych. Współpraca z dietetykiem oraz psychoterapeutą jest niezbędna, aby skutecznie zarządzać zarówno IBS, jak i zaburzeniami odżywiania.
Zaburzenia psychospołeczne związane z IBS
IBS może również wpływać na życie społeczne pacjenta. Chroniczny ból, dyskomfort oraz obawa przed nagłymi objawami mogą prowadzić do wycofania się z życia społecznego, co z kolei może pogłębiać problemy psychiczne i emocjonalne. Zaburzenia psychospołeczne związane z IBS wymagają wsparcia nie tylko medycznego, ale również psychologicznego, aby pacjent mógł normalnie funkcjonować w codziennym życiu.
11. Podsumowanie
Zrozumienie, że IBS jest chorobą idiopatyczną, stanowi klucz do skutecznego zarządzania jej objawami. Choć brak jednoznacznej przyczyny może być frustrujący, istnieją sprawdzone metody, które przynoszą ulgę. Kluczową rolę w łagodzeniu dolegliwości odgrywa holistyczne podejście, obejmujące dietoterapię. Poprzez eliminację produktów o wysokiej zawartości fermentujących węglowodanów i wprowadzenie diety o niskiej zawartości FODMAP można skutecznie zmniejszyć nasilenie objawów, jednocześnie dbając o zdrowie jelit. Zaburzenia odżywiania związane z IBS, takie jak unikanie jedzenia z obawy przed objawami, mogą dodatkowo komplikować sytuację, dlatego tak ważne jest kompleksowe podejście do leczenia. Warto również pamiętać o roli zaburzeń osi jelitowo-mózgowej, które mogą wpływać na intensywność objawów. Dlatego w procesie leczenia, poza dietą, niezbędne może być także wsparcie psychologiczne oraz ewentualna farmakoterapia. Zintegrowane podejście, uwzględniające wszystkie te aspekty, daje najlepsze rezultaty i pomaga pacjentom odzyskać kontrolę nad swoim życiem.
12. Bibliografia
- Współczesna dietoterapia, Lange Ewa, Włodarek Dariusz, PZWL, Warszawa 2022, https://pzwl.pl/Wspolczesna-dietoterapia,197971021,p.html
- Efficacy of a low FODMAP diet in irritable bowel syndrome: systematic review and network meta-analysis. Black CJ, Staudacher HM, Ford AC. Gut. 2022 Jun;71(6):1117-1126. doi: 10.1136/gutjnl-2021-325214. Epub 2021 Aug 10. PMID: 34376515. https://pubmed.ncbi.nlm.nih.gov/34376515/
- Efficacy of Probiotics for Irritable Bowel Syndrome: A Systematic Review and Network Meta-Analysis. Zhang T, Zhang C, Zhang J, Sun F, Duan L. Front Cell Infect Microbiol. 2022 Apr 1;12:859967. doi: 10.3389/fcimb.2022.859967. PMID: 35433498; PMCID: PMC9010660. https://pubmed.ncbi.nlm.nih.gov/35433498/
- Efficacy of an Irritable Bowel Syndrome Diet in the Treatment of Small Intestinal Bacterial Overgrowth: A Narrative Review, J. P. Wielgosz-Grochowska, N. Domanski, and M. E. Drywień, Nutrients, vol. 14, no. 16, Aug. 2022, doi: 10.3390/NU14163382. https://pubmed.ncbi.nlm.nih.gov/36014888/
- Diet or medication in primary care patients with IBS: the DOMINO study – a randomised trial supported by the Belgian Health Care Knowledge Centre (KCE Trials Programme) and the Rome Foundation Research Institute, F. Carbone et al., Gut, vol. 71, no. 11, pp. 2226–2232, Apr. 2022, doi: 10.1136/GUTJNL-2021-325821. https://pubmed.ncbi.nlm.nih.gov/35483886/
- Health-Related Quality of Life in Irritable Bowel Syndrome: A Systematic Review and Meta-analysis, G. E. Cassar, G. J. Youssef, S. Knowles, R. Moulding, and D. W. Austin, Gastroenterol Nurs, vol. 43, no. 3, pp. E102–E122, May 2020, doi: 10.1097/SGA.0000000000000530. https://pubmed.ncbi.nlm.nih.gov/32487960/
- Controversies and reality of the FODMAP diet for patients with irritable bowel syndrome, E. P. Halmos and P. R. Gibson, J Gastroenterol Hepatol, vol. 34, no. 7, pp. 1134–1142, Jul. 2019, doi: 10.1111/JGH.14650. https://pubmed.ncbi.nlm.nih.gov/30945376/
- Choroby wewnętrzne Davidson. Tom 2, red. wyd. pol. Jacek Różański, Wydawnictwo Edra Urban & Partner, 2018
- Dietoterapia, Dominika Głąbska, Lucyna Kozłowska, Ewa Lange, Dariusz Włodarek, PZWL Wydawnictwo Lekarskie, Warszawa 2014 https://pzwl.pl/Dietoterapia,4930593,p.html
- Podstawy żywienia i dietoterapia, Peckenpaugh Nancy J., Wydawnictwo Medyczne Urban & Partner, Warszawa 2012
- Żywienie Człowieka, Podstawy nauki o żywieniu, tom 2, Redakcja naukowa Jan Gawęcki, Wydawnictwo Naukowe PWN, Warszawa 2012
- IBS and multidisciplinary care, https://www.monashfodmap.com/blog/ibs-and-multidisciplinary-care/, Monash University,
- All about onion, garlic and infused oils on the Low FODMAP Diet…, https://www.monashfodmap.com/blog/all-about-onion-garlic-and-infused-oils-on-the-low-fodmap-diet/”, Monash University
- Monash FODMAP Dietitians Directory, https://www.monashfodmap.com/online-training/fodmap-dietitians-directory/
 PL (PLN)
PL (PLN) EN (GBP)
EN (GBP) EN (EUR)
EN (EUR)